
Ишемическая болезнь сердца наблюдается у многих людей, и количество пациентов с таким заболеванием ежегодно увеличивается. До определенного момента с нею можно справляться при помощи медикаментозных средств, но в некоторых случаях лекарства прекращают оказывать свое благотворное действие, и для того, чтобы спасти жизнь больного, необходима операция. В таких случаях пациенту назначается аортокоронарное шунтирование, или, как чаще называют это вмешательство обычные люди, «шунтирование сердца».
В этой статье мы ознакомим вас с историей, видами и техникой выполнения этой операции, способами подготовки к ней, особенностями послеоперационного периода, рисках и осложнениях. Эти знания помогут вам составить представление об аортокоронарном шунтировании, и вы будете знать, для чего выполняется это хирургическое вмешательство.
Содержание
Немного истории
До первой половины XX века больные с ишемической болезнью сердца могли лечиться только при помощи лекарственных препаратов, и те люди, которым они переставали помогать, были обречены на инвалидность и смерть. И только в 1964 году была разработано и проведено первое хирургическое вмешательство по шунтированию коронарных сосудов. Приятно осознавать, что первопроходцем стал россиянин – ленинградский профессор и кардиохирург Колесов Василий Иванович. К сожалению, уже в 1966 году на всесоюзном конгрессе кардиологов было принято решение запретить выполнение этой опасной операции.
Колесов предавался всяческим гонениям, но ситуация в корне изменилась после того, как этой революционной методикой лечения коронарных сосудов заинтересовалось мировое научное сообщество. Масштабные исследования и разработки позволили усовершенствовать эту методику и сократить количество осложнений. Аортокоронарное шунтирование постоянно модернизировалось, и показатели успешно прооперированных пациентов постоянно возрастали. И опять именно благодаря стараниям наших соотечественников-ученых врачам удалось сократить время выполнения вмешательства в два раза. Теперь спасение жизни больного с ишемической болезнью сердца может выполняться за 4-6 часов (в зависимости от сложности клинического случая).
В чем заключается суть аортокоронарного шунтирования?
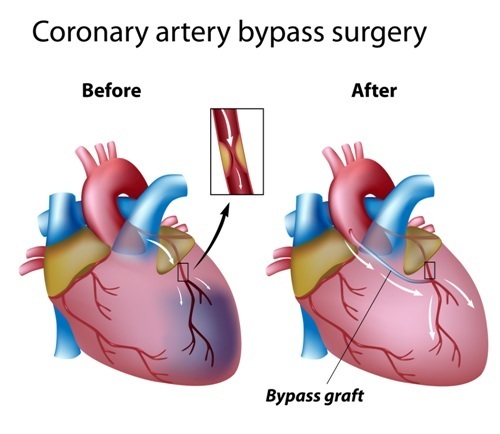
При ишемической болезни сердца, основным виновником которой валяется атеросклероз коронарных сосудов, может происходить блокирование одной или нескольких артерий сердца. Такой процесс сопровождается выраженной ишемией миокарда, у больного чаще появляются приступы стенокардии и может развиваться инфаркт миокарда. Для восстановления кровообращения в сердечной мышце хирурги создают обходные пути, выполняя анастомоз из вены, иссеченной из-под кожи бедра, или артерии больного, взятой из предплечья или внутренней поверхности грудной клетки. Один конец такого обходного сосуда присоединяется к аорте, а второй вшивается в коронарную артерию ниже места атеросклеротической закупорки или сужения. Если для шунта применяется внутренняя грудная артерия, которая уже соединена с аортой, то к коронарному сосуду пришивается один из ее концов. Такая кардиохирургическая операция и называется аортокоронарным шунтированием.
Ранее для создания анастомоза применялись вены бедра, но теперь хирурги чаще используют именно артериальные сосуды, т. к. они более долговечны. По данным статистики, шунт из венозного бедренного сосуда не подвергается повторной закупорке в течение 10 лет у 65% пациентов, а из артериального сосуда внутренней грудной артерии – исправно функционирует у 98% прооперированных. При использовании лучевой артерии анастомоз безотказно работает на протяжении 5 лет у 83% больных.
Основная цель аортокоронарного шунтирования направлена на улучшение кровотока в участке ишемии миокарда. После проведения операции, испытывающая недостаточность кровоснабжения зона сердечной мышцы начинает получать адекватное количество крови, приступы стенокардии становятся реже или устраняются, а риск развития инфаркта сердечной мышцы существенно снижается. В итоге, аортокоронарное шунтирование позволяет увеличить продолжительность жизни больного и снижает риск развития внезапной коронарной смерти.
Основными показаниями к аортокоронарному шунтированию могут стать такие состояния:
- сужение коронарных артерий более чем на 70%;
- сужение левой венечной артерии более чем на 50%;
- неэффективная чрескожная ангиопластика.
Виды аортокоронарного шунтирования
Существуют такие виды аортокоронарного шунтирования:
- С искусственным кровообращением и созданием мер для защиты миокарда (кардиоплегии), которые включают в себя остановку сердца, фармакологическую или холодовую кровяную протекцию сердечной мышцы.
- Без искусственного кровообращения и с использованием специального стабилизатора.
- Эндоскопические операции при минимальных разрезах с использованием искусственного кровообращения или без него.
В зависимости от используемых сосудистых трансплантатов аортокоронарное шунтирование может быть:
- аутовенозным – для шунта используется венозный сосуд больного;
- аутоартериальным – для шунта используется лучевая артерия больного;
- маммокоронарным – для шунта используется внутренняя грудная артерия больного.
Выбор того или иногда вида аортокоронарного шунтирования определяется индивидуально для каждого пациента.
Подготовка к операции
 При принятии решения о проведении аортокоронарного шунтирования врач за 1-2 недели до операции обязательно пересмотрит схему медикаментозной терапии и отменит прием препаратов, которые разжижают кровь. К ним относят: Ибупрофен, Аспирин, Кардиомагнил, Напроксен и др. Также пациент должен сообщить доктору о принимаемых им безрецептурных препаратах и лекарственных травах.
При принятии решения о проведении аортокоронарного шунтирования врач за 1-2 недели до операции обязательно пересмотрит схему медикаментозной терапии и отменит прием препаратов, которые разжижают кровь. К ним относят: Ибупрофен, Аспирин, Кардиомагнил, Напроксен и др. Также пациент должен сообщить доктору о принимаемых им безрецептурных препаратах и лекарственных травах.
Немаловажное значение имеет и психологический настрой пациента перед аортокоронарным шунтированием. Врач и близкие больного должны помочь больному выработать позитивный настрой на предстоящую операцию и ее результат.
В большинстве случаев пациента, которому показано аортокоронарное шунтирование, госпитализируют за 5-6 дней до операции. За это время проводится его всестороннее обследование и подготовка к предстоящему вмешательству.
Перед аортокоронарным шунтированием больному могут назначаться такие виды инструментальной и лабораторной диагностики:
- анализы крови и мочи;
- ЭКГ;
- Эхо-КГ;
- рентгенография;
- коронарошунтография;
- УЗИ органов брюшной полости;
- допплерографическое исследование сосудов ног и головного мозга;
- и другие виды исследований при сопутствующих патологиях.
За день до операции больного осматривает оперирующий кардиохирург и специалист по лечебной физкультуре и дыхательной гимнастике. Хирург информирует своего пациента обо всех деталях предстоящего вмешательства, и больной подписывает необходимые документы.
Общие принципы подготовки к аортокоронарному шунтированию включают в себя такие рекомендации:
- Последний прием пищи перед аортокоронарным шунтированием должен состояться накануне вечером и не позднее 18 часов. После наступления полуночи больному нельзя принимать воду.
- Последний прием препаратов должен состояться сразу после ужина.
- В ночь перед операцией больному проводят очистительную клизму.
- В ночь и утром перед операцией больной должен принять душ.
- Перед операцией больному сбривают волосы на груди и в местах взятия трансплантата (ноги или запястья).
Как проводится аортокоронарное шунтирование?
За час до операции больному вводят седативное средство. В операционную пациента транспортируют на каталке и укладывают на операционный стол. После этого врачи налаживают постоянный мониторинг всех жизненно важных функций, вводят катетер в мочевой пузырь, а анестезиологическая бригада выполняет катетеризацию вены. Врач-анестезиолог вводит больного в наркоз и устанавливает эндотрахеальную трубку, которая обеспечит постоянную искусственную вентиляцию легких больного и подачу наркозной газовой смеси.
Аортокоронарное шунтирование может проводиться по разным методикам, выполняется в несколько этапов.
В этой статье мы опишем основные этапы этой операции:
- Выполняется доступ к сердцу. Обычно для этого проводится продольный разрез средины грудины.
- На основе предыдущих ангиограмм и после визуальной оценки хирург определяет место установки шунта.
- Выполняется забор шунта: вена с ноги, лучевая или внутренняя грудная артерия. Для профилактики тромбообразования вводится Гепарин.
- При выполнении операции на небьющемся сердце выполняется кардиоплегическая остановка сердца и подключение аппаратуры для искусственного кровообращения.
- При выполнении операции на работающем сердце на область миокарда, где проводится анастомоз, накладывают специальные стабилизирующие устройства.
- Выполняется наложение шунта: кардиохирург подшивает один из концов артерии или вены к аорте, а другой конец к участку коронарной артерии (ниже места закупорки или сужения).
- Проводится восстановление деятельности сердца и отключается аппарат искусственного кровообращения (если он применялся).
- Для прекращения действия Гепарина вводят Протамин.
- Устанавливается дренаж и ушивается операционная рана.
- Пациента переводят в отделение реанимации.
Возможные осложнения
Как и всякая хирургическая операция, аортокоронарное шунтирование может вызывать ряд специфических и неспецифических осложнений.
Специфические осложнения этой операции связаны с нарушениями работы сердца и сосудов. К ним относят:
- сердечные приступы;
- острую сердечную недостаточность;
- аритмии;
- перикардит;
- инфекционный или травматический плеврит;
- флебит;
- сужение просвета шунта;
- посткардиотомный синдром (ощущение боли и жара в грудной клетке);
- инсульты.
Неспецифические осложнения аортокоронарного шунтирования характерны для любого хирургического вмешательства. К ним относят:
- инфицирование послеоперационной раны;
- пневмонию;
- инфекции мочевыделительной системы;
- массивную кровопотерю;
- ТЭЛА;
- диастаз грудины;
- лигатурные свищи;
- ухудшение мышления и памяти;
- образование келоидного рубца;
- почечную недостаточность;
- легочную недостаточность.
Риск осложнений аортокоронарного шунтирования можно существенно сократить. Для этого врач должен своевременно выявлять больных с отягощенным анамнезом, правильно готовить их к операции и обеспечить пациенту максимально правильное наблюдение после завершения вмешательства. А больной после аортокоронарного шунтирования должен точно выполнять все рекомендации доктора, соблюдать диету и полностью отказаться от курения.
Послеоперационный период в реанимации
После перевода больного из операционной в отделение реанимации персонал продолжает выполнять постоянный мониторинг всех жизненно-важных показателей при помощи аппаратуры и почасовых лабораторных анализов. Искусственная вентиляция легких продолжается до полного восстановления дыхательной функции. После этого эндотрахеальная трубка удаляется, и больной дышит сам. Как правило, это происходит в первые сутки после вмешательства.
Перед операцией врач должен предупредить больного, что он после завершения действия наркоза проснется в отделении реанимации, у него будут привязаны руки и ноги, а во рту будет находиться эндотрахеальная трубка. Такая тактика помогает предупредить излишнее беспокойство больного.
Длительность нахождения в палате кардиореанимации зависит от многих факторов: длительности операции, скорости восстановления самостоятельного дыхания и других индивидуальных особенностей состояния здоровья пациента. При неосложненных случаях больного переводят в отделение через день после завершения аортокоронарного шунтирования. При переводе в обычную палату пациенту удаляют катетеры из лучевой артерии и мочевого пузыря.
Послеоперационный период в отделении
 В первые дни после перевода в отделение из реанимации персонал продолжает непрерывно следить за жизненно важными показателями (ЭКГ, Эхо-КГ, частотой пульса, дыхания и пр.) и больному до 2 раз в сутки проводятся лабораторные анализы. Пациенту назначаются медикаментозные препараты, специальная диета, индивидуально подбирается комплекс лечебных и дыхательных упражнений.
В первые дни после перевода в отделение из реанимации персонал продолжает непрерывно следить за жизненно важными показателями (ЭКГ, Эхо-КГ, частотой пульса, дыхания и пр.) и больному до 2 раз в сутки проводятся лабораторные анализы. Пациенту назначаются медикаментозные препараты, специальная диета, индивидуально подбирается комплекс лечебных и дыхательных упражнений.
В большинстве случаев больному назначают такие группы препаратов:
- антиагреганты: Аспирин, Тромбо АСС, Кардиомагнил, Кардио-аспирин;
- статины: Вазилип, Зокор, Липримар, Лескол, Крестор;
- ингибиторы АПФ: Эналаприл, Ренитек, Престариум;
- бета-блокаторы: Небилет, Эгилок, Конкор.
Пациентам, перенесшим трансмуральный или распространенный инфаркт миокарда, назначаются диуретики. При совмещении аорто-коронарного шунтирования с заменой клапанов сердца пациентам рекомендуется прием непрямых антикоагулянтов.
Крайне важно, чтобы после проведения аортокоронарного шунтирования больной отказался от курения. Никотиновая зависимость в разы повышает риск повторного развития стенокардии, а отказ от сигарет приведет к снижению артериального давления и существенному замедлению прогрессирования атеросклероза.
При неосложненном аортокоронарном шунтировании послеоперационное наблюдение за больным в стационаре продолжается около 7-10 дней. Швы на груди и руке или ноге удаляются перед выпиской. Если забор шунта выполнялся с ноги, то больному для предотвращения развития отека рекомендуют ношение компрессионного чулка в первые 4-6 недель. Около 6 недель занимает полное заживление грудины. В этот период больному рекомендуется отказаться от тяжелых нагрузок и поднятия тяжестей. Примерно через 1,5-2 месяца пациент может приступать к работе, а полный курс восстановления занимает около 6 месяцев.
Медицинская анимация на тему «Аортокоронарное шунтирование»:
https://www.youtube.com/watch?v=TVbeJ1mf8S8
