
Холодовый нейроваскулит является хроническим воспалением сосудов, которое возникает после однократного отморожения или многократных озноблений конечностей и выражается в нарушении нейровегетативной регуляции, проявляющемся в постоянном спазме мелких артерий. В медицинской литературе можно встретить множество названий-синонимов этого состояния: хроническое поражение холодом, холодовой акроцианоз, болезнь Фена, «окопная стопа», «траншейная стопа», «нога моряка», «стопа шахтера», «гангрена от сырости» или «нога плавальщика». Многие из этих названий возникли из-за того, что это заболевание часто выявлялось при различных обстоятельствах, но всегда сопровождалось воздействием сырости и холода.
Холодовый нейроваскулит может выявляться у людей самых разных профессий: моряков, работников лесозаготовок или рыбных заводов, шахтеров, доярок, охотников, поливальщиков рисовых полей и пр. Способствовать его развитию могут разнообразные связанные с длительным пребыванием в холоде и сырой среде факторы: ношение резиновой обуви, длительное нахождение конечностей в воде, повышенная потливость, хождение по холодному полу, отсутствие теплых носков или обуви и пр.
По наблюдениям специалистов чаще холодовый нейроваскулит наблюдается у взрослого населения 25-60 лет. Это состояние не выделятся в отдельное заболевание, и классифицируется как одна из разновидностей холодовой травмы.
Почему развивается холодовый нейроваскулит? Какими симптомами он проявляется? Как диагностируется и лечится это состояние? Прочитав эту статью, вы получите ответы на эти вопросы.
Содержание
Причины и механизм развития
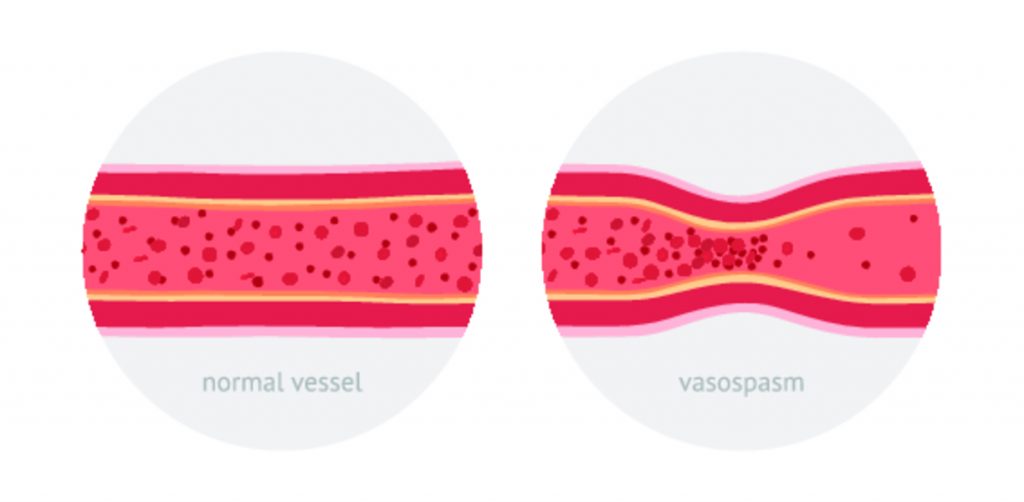
Основной причиной развития холодового нейроваскулита является частое и продолжительное воздействие сырости и низких температур от – 2 °С до + 12 °С. При этих условиях кровоснабжение в периферических сосудах конечностей становится недостаточным, так как холод приводит к спазмированию артериол. В результате к мягким тканям поступает недостаточное количество кислорода и питательных веществ. Подобные нарушения могут возникать и в руках, и в ногах. Однако чаще холодовый нейроваскулит поражает именно нижние конечности, так как в них слабее развито коллатеральное кровоснабжение по боковым ветвям сосудов, в большей мере выражены застойные явления и варикозное расширение вен.
После попадания на оголенную кожу вода или влага, скапливающаяся в промокшей обуви, в еще большей мере приводит к охлаждению кожных покровов. В результате в условиях местной гипотермии замедляются обменные процессы и артериолы спазмируются, нарушая в еще большей мере процессы метаболизма.
Ускорить развитие холодового нейроваскулита способны следующие факторы или заболевания:
- патологии сосудов: тромбозы, варикозная болезнь, флебиты;
- заболевания и инфекции кожных покровов;
- повышенная свертываемость крови;
- холодовая крапивница;
- сахарный диабет;
- болезнь Рейно;
- чрезмерные физические нагрузки на конечности во время работы;
- повышенная потливость ступней;
- длительная неподвижность или нахождение в позе стоя;
- частый контакт конечностей с водой без последующего просушивания и согревания;
- ношение неудобной, не пропускающей воздух или резиновой обуви;
- несоблюдение правил личной гигиены.
Симптомы
Типичными жалобами больного при холодовом нейроваскулите являются следующие проявления этого состояния:
- постоянное ощущение холода в ногах или руках;
- бледность или мраморная окраска кожных покровов;
- проявления отечности определенных участков;
- красные и белые пятна, чередующиеся с синюшными участками;
- болезненные ощущения (разной интенсивности).
Условно течение холодового нейроваскулита можно разделить на три стадии.
На первой стадии недуга у больного обнаруживаются следующие симптомы:
- чрезмерная зябкость конечностей;
- пониженная температура и отечность пораженной области;
- бледность пораженных участков кожи;
- потливость рук или ног;
- болезненность тканей при сжатии;
- парестезии (покалывания, онемения, ощущения ползания мурашек);
- увеличение реакции на боль;
- быстрая утомляемость мышц пораженных конечностей;
- отеки в конце рабочего дня;
- появление признаков холодовой крапивницы (волдырей, красных пятен, отечности и зуда) при низких температурах;
- возникновение болей и распирающих ощущений при охлаждении;
- появление после отогревания конечности зуда и жжения.
При второй стадии холодового нейроваскулита возникают следующие проявления:
- красные и синюшные пятна с четким разграничением;
- мраморная окраска кожи с просвечиванием сосудистого рисунка;
- боли колющего, распирающего или ноющего характера в пораженном участке;
- постоянная отечность, не устраняющаяся даже после согревания конечностей;
- боли в мышцах голени во время ходьбы;
- снижение болевой и температурной чувствительности (вначале возникает в пальцах, а затем распространяется на всю стопу);
- судороги;
- непроходимость сосудов и нарушения кровообращения, проявляющиеся в ослаблении и исчезновении пульсации на артериях, перемежающейся хромоте, выпадении волос и пр.;
- трофические изменения: утолщенность кожных покровов, ломкость и отслоение ногтей, шелушение, трещины, ссадины и изъязвления на коже;
- синюшность пораженных участков;
- боли и отечность в суставах;
- затрудненность при движениях пальцев;
- крайняя восприимчивость к низким температурам с быстрым развитием обморожения.
На третьей стадии холодового нейроваскулита возникают следующие проявления:
- не устраняющиеся отеки;
- боли становятся постоянными и усиливаются;
- на артериях не определяется пульсация;
- местная температура пораженных участков уменьшается на 2-4 °С;
- кожа становится очень восприимчивой к повреждениям;
- значительное снижение чувствительности кожи (больной не может реально оценивать степень повреждений);
- возникновение пузырей с прозрачным экссудатом;
- усиление болей при попытках движений пальцами;
- возникновение глубоких и длительно заживающих трофических язв;
- более сильные боли в мышцах и суставах;
- ухудшение мелкой моторики пальцев и кистей.
На запущенных стадиях холодового нейроваскулита человек утрачивает работоспособность, и у него могут возникать сложности с самообслуживанием в быту.
При частом чередовании переохлаждений и отогреваний конечностей на пальцах, ступнях или ладонях появляются очаги черного цвета, возникающие из-за некроза тканей. При отсутствии лечения омертвение тканей может приводить к развитию влажной гангрены и необходимости ампутации пальцев или конечности. На фоне таких поражений у больного повышается температура, возникает озноб и нарастают проявления общей интоксикации (головные боли, тошнота, рвота и пр.).
Осложнения

При начальной стадии холодового нейроваскулита у больного существенно повышается восприимчивость кожи к низким температурам и существенно возрастает риск возникновения обморожений даже в таких условиях, в которых у здоровых людей кожные покровы не страдают. Начиная со второй стадии болезни примерно у 60-70% пациентов возникают следующие осложнения:
- тромбозы;
- флебиты;
- облитерирующий эндартериит;
- трофические язвы;
- невриты;
- полиартрит.
При появлении участков некроза у больного может развиваться влажная гангрена.
Диагностика
Предположить развитие холодового нейроваскулита врач может по характерным жалобам пациента, данным осмотра и выявлении фактов о работе в условиях повышенной влажности и низких температур. Для подтверждения диагноза выполняют проба Орлова:
- кисть или стопу погружают в прохладную воду (15 °С) на 1 минуту;
- проводят наблюдение за скоростью восстановления нормальной температуры кожных покровов при помощи контактной термометрии и термографии.
Результаты пробы оцениваются следующим образом:
- согревание начинается с кончиков пальцев – кровообращение является нормальным;
- нормальная температура конечности восстанавливается длительно, начиная с более теплых участков и заканчивая пальцами (т. е. по нисходящей) – кровообращение нарушено из-за спазма артериол.
Для оценки состояния кровеносных сосудов и кожных покровов конечности выполняются следующие инструментальные методы исследования:
- УЗДГ – дает возможность оценивать состояние сосудов и характер кровотока;
- термография – определяет снижение кожной и тканевой температуры;
- реовазография периферических сосудов – оценивает проходимость сосудов и выявляет падение их пульсового кровенаполнения;
- капилляроскопия – обнаруживает спазм и сниженный тонус капилляров.
Для исключения ошибок проводится дифференциальная диагностика холодового нейроваскулита со следующими заболеваниями:
- патологии периферических сосудов;
- болезнь Рейно;
- сирингомиелия;
- красная волчанка, склеродермия и другие системные поражения соединительной ткани.
Для обследования пациента привлекаются врачи следующих специальностей: ревматолог, невролог, сосудистый хирург.
Лечение
Цели лечения холодового нейроваскулита направляются на устранение болей, воспалений нервных волокон и спазма периферических сосудов, улучшение коллатерального кровообращения и устранение нарушений кровообращения. На начальных стадиях больному назначается консервативная комплексная терапия, подразумевающая назначение медикаментов и физиотерапевтических процедур. При запущенном течении заболевания пациенту рекомендуется хирургическое лечение.
В план медикаментозной терапии включаются препараты, обеспечивающие нормализацию кровообращения, предотвращение формирования тромбов, улучшение трофики тканей, устранение болей, воспалений нервных волокон и спазмов сосудов. При холодовом нейроваскулите больному могут назначаться следующие препараты:
- реополиглюкин;
- антикоагулянты: гепарин, неодикумарин, фенилин, варфарин;
- ацетилсалициловая кислота;
- никотиновая кислота;
- пентоксифиллин;
- папаверина гидрохлорид;
- Галидор;
- обезболивающие средства: Диклоберл, Кетонал, Вольтарен, Реопирин, Ксефокам;
- антигистаминные средства: Пипольфен, Тавегил, Супрастин и др.;
- витамины: Аскорбиновая кислота, Мильгамма (витамины группы В);
- препараты для активизации обменных процессов: МАП, АТФ;
- антибиотики (при развитии лимфангита и тромбофлебита).
При сильных болях и выраженных воспалительных реакциях больному проводятся:
- введение ударных доз глюкокортикоидов (преднизолона, дексаметазона, метилпреднизолона);
- новокаиновые блокады.
На очаги поражений накладываются повязки с камфорным спиртом. При наличии ссадин и трещин рекомендуются мазевые повязки с Солкосерилом, Актовегином, синтомициновой или стрептоцидовой эмульсиями. Для устранения болей применяется мазь Кетонал.
Для устранения накопленных в мягких тканях токсинов выполняются следующие мероприятия:
- массаж;
- протирания стоп или кистей муравьиным спиртом;
- ванночки со скипидаром (при отсутствии открытых повреждений на коже).
Для улучшения кровообращения назначаются физиотерапевтические процедуры:
- УВЧ;
- токи Бернара;
- ультразвук;
- диатермия короткими волнами;
- фонофорез с гидрокортизоном (при выраженных воспалительных реакциях).
При развитии осложнений холодового нейроваскулита и неэффективности консервативной терапии больному показано хирургическое лечение. Для устранения последствий заболевания выполняется одно- или двухстороння симпатэктомия.
После лечения холодового нейроваскулита больному рекомендуется:
- диспансерное наблюдение у сосудистого хирурга;
- отказ от курения и употребления алкоголя;
- работа в сухом и теплом помещении;
- ограничение продолжительного нахождения на ногах;
- правильный выбор обуви, которая не будет способствовать образованию потертостей, мозолей, трещин и других повреждений;
- использование талька, борной или салициловой кислоты для припудривания ног;
- ежедневные контрастные ванны и душ для ног;
- профилактика промокания ног.
Прогнозы

При своевременном лечении холодовый нейроваскулит хорошо поддается терапии и дает обнадеживающие прогнозы. В дальнейшем больному рекомендуется диспансерное наблюдение у специалиста для своевременного выявления облитерирующего эндартериита, который развивается у 55-60% пациентов.
В запущенных случаях некротические изменения мягких тканях могут становиться причиной для выполнения ампутации пораженных участков конечности. Тяжелые нарушения циркуляции крови приводят к инвалидизации больного.
К какому врачу обратиться
При появлении после воздействия холода участков отечности на определенных участках кистей или стоп, красных и синюшных пятен, болей и покалываний в пораженных зонах следует обратиться к сосудистому хирургу. После проведения ряда исследований (УЗДГ, термографии, реовазографии, капиляроскопии) врач может порекомендовать консультации ревматолога и невролога.
Холодовый нейроваскулит развивается при частом воздействии на конечности низких температур и влаги. Это состояние сопровождается спазмированием мелких артерий, нарушениями микроциркуляции, нейровегетативной регуляции и обмена веществ в мягких тканях. Впоследствии у больного возникают боли, отечность, парестезии, красные и синюшные пятна на пораженных участках кожи стоп или костей, может нарушаться подвижность пальцев, возникают изъязвления и другие проявления нарушений кровообращения. При повторных переохлаждениях на кожных покровах могут появляться участки некроза, которые приводят к развитию влажной гангрены и необходимости ампутации пораженных участков конечности. Лечение холодового нейроваскулита должно начинаться как можно раньше. На запущенных стадиях больному показано выполнение хирургической операции.
